Cuando España ya roza el 90% de la población diana vacunada contra la Covid-19, y la ampliación a los niños de entre 5 y 11 años puede garantizar una cobertura de nueve de cada diez españoles, la concienciación sobre la importancia de la vacunación parece haberle ganado el pulso al escepticismo. El negacionismo, sin embargo, ha encontrado una trinchera irreductible en las redes sociales, y no va a cejar en la búsqueda de pretextos a medida que restricciones selectivas como el 'pasaporte Covid' estrechan el cerco a los no vacunados.
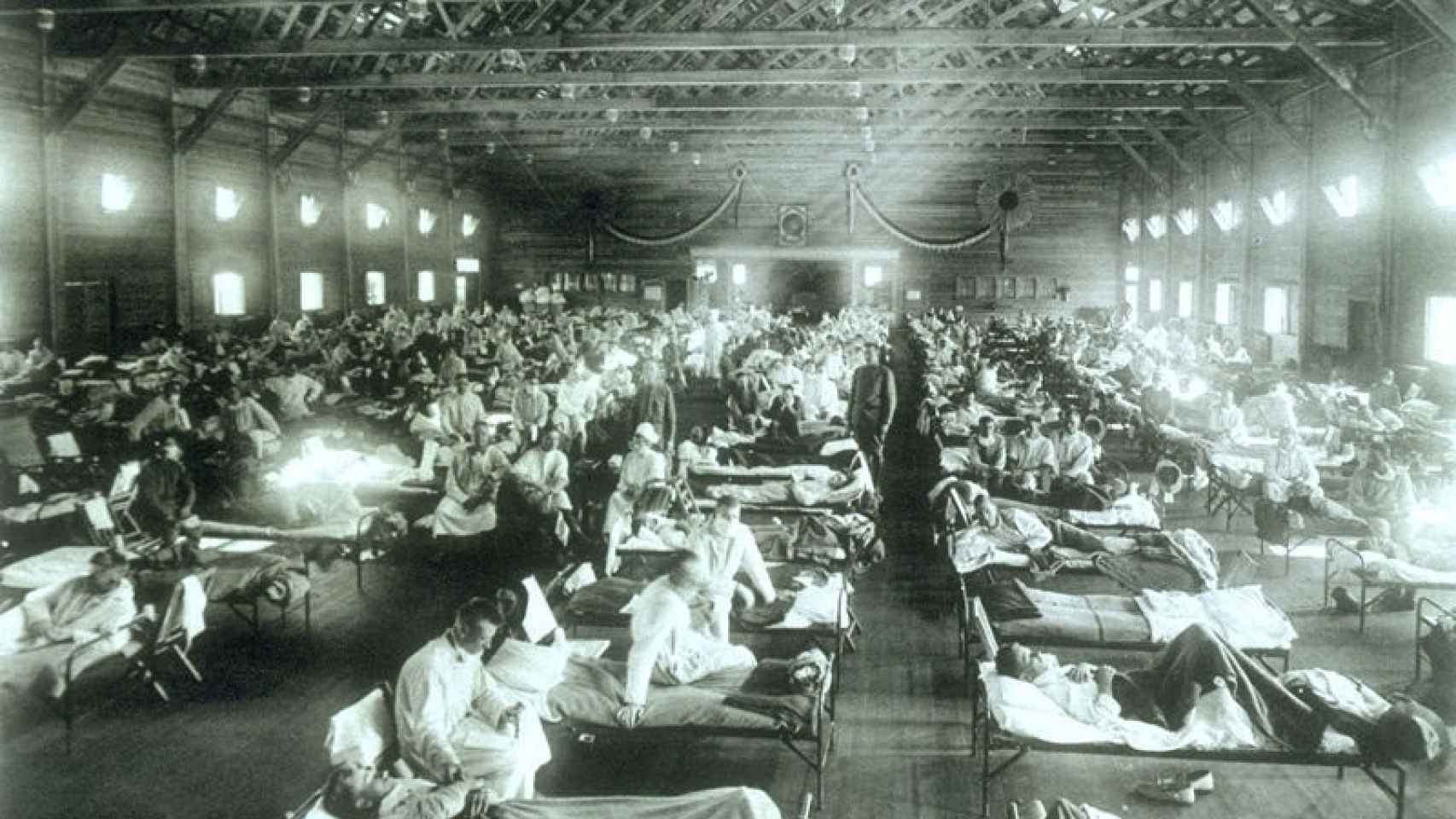
Un alegato antivacunas reiterado tiene que ver con un suceso histórico a los que los epidemiólogos han recurrido en varias ocasiones en los últimos dos años buscando una guía, la pandemia de influenza A o gripe de 1918. La mal llamada gripe española -porque la prensa en España hablaba abiertamente de ella, al contrario que en el resto de países occidentales, implicados en la Primera Guerra Mundial y bajo censura- tuvo tres grandes olas bien documentadas: una en primavera, la siguiente y más letal en otoño, y una tercera en invierno que terminó difuminándose entre la primavera y el invierno de 1919.
Las estimaciones actuales cifran en 50 millones las personas que murieron en las tres olas, lo que la convierte en la peor pandemia de la era moderna. Otros 500 millones, un tercio de la población mundial, contrajo el virus, según datos de los Centros de Control de Enfermedades (CDC) de EEUU. Los datos oficiales hablan de 675.000 fallecidos en Estados Unidos y 180.000 en España. En comparación, los casos de Covid-19 desde que se declaró la pandemia rondan los 260 millones en todo el mundo, con 5,1 millones de fallecidos.
Si una epidemia tan virulenta, con una infectividad y mortalidad tan elevada, remitió en cuestión de un año, ¿por qué poner tanto énfasis en la vacunación contra la Covid? El médico pediatra Alberto García-Salido habla del "sesgo del superviviente" en su cuenta de Twitter para explicar la falacia de preferir la letalidad de la influenza al riesgo comparativamente infinitesimal de las vacunas. Pero, más importante todavía, se basa en una mentira: los mismos mecanismos de salud pública que usamos hoy -mascarillas, distanciamiento, espacios abiertos- se emplearon en 1918, y eso incluye a la vacunación. Desgraciadamente, las de entonces no eran lo bastante buenas.
Qué vacunas había en 1918
El marasmo de teorías conspiratorias sobre la 'gripe española' se bifurca sin mucha incomodidad en ramas contradictorias. Una parte sostiene que la pandemia se superó "sin vacunas", otra que fue causada "por las vacunas". La primera, como hemos visto, se desmiente sola: no hay otro causante que el virus de la influenza A (H1N1), del mismo modo que el coronavirus SARS-CoV-2 es responsable de la pandemia de Covid-19. En cuanto a la primera, es un grosero error histórico. Las vacunas llevaban cien años inoculándose, de la viruela a la rabia pasando a la fiebre tifoidea.
El problema, como explica la Dra. Karie Youngdahl, del Colegio de Médicos de Philadelphia (EEUU) en un post divulgativo, es que la gripe era una gran desconocida en 1918. La hipótesis imperante le atribuía un origen bacteriano, no vírico, y los millones de dosis que se ensayaron contra bacilos, estreptococos, neumococos y estafilococos estaban abocadas al fracaso, aunque pudieron ayudar a sobrellevar las infecciones asociadas. La identificación del virus de la gripe no llegó hasta la década de los 30, y con ella, la aparición de vacunas eficaces.
Para entonces, sin embargo, la cepa H1N1 no era la prevalente, y la obsesión por desarrollar una respuesta específica para el patógeno más severo de la era moderna dio lugar a una de las aventuras científicas más apasionantes de los últimos años. La relata el investigador Juan Fueyo en su libro Viral (Ediciones B) y nos lleva a una aldea remota en Alaska, Brevig Mission. La influenza causó estragos en solo cinco días entre la población indígena inuit, que carecía de las defensas hereditarias de los de origen europeo. Ni el 10% sobrevivió.
Los emigrantes que habían llegado con la fiebre del oro tuvieron que cavar para ellos una fosa común que llenaron con 80 cuerpos. En 1951, un estudiante de doctorado de Microbiología, Jonah Hultin, solicitó desenterrarlos. La primera fue en aparecer fue niña amorosamente enterrada, "con un vestido azul y cintas rojas en el pelo". Consiguió muestras de hasta cuatro cuerpos, pero se estropearon en el viaje de regreso. Sin embargo, en 1997, Hultin leyó que se había logrado extraer parte del ADN del patógeno de los pulmones congelados de un soldado muerto en 1918. A los 72 años, decidió repetir la expedición a Alaska.
En la segunda exhumación salieron a la luz los restos de una joven con obesidad a la que dieron el nombre en clave de 'Lucy'. La tecnología permitió esta vez conservar las muestras hasta el laboratorio, donde se pudo completar la secuencia genética del H1N1 en 2005. El virus fue reconstruido en la Facultad de Medicina del Hospital Mount Sinai de Nueva York, en un proyecto en el que participó el investigador español Adolfo García-Sastre. A día de hoy, el H1N1 "resucitado" permanece bajo custodia con estrictas medidas de bioseguridad de nivel 3, y se usa para ensayar vacunas y tratamiento que nos preparen para las próximas pandemias.